Cos'è
La diagnosi
Gli stadi della malattia
Come si cura
Cos'è
Il cancro della mammella, la forma di tumore più frequente nella popolazione femminile, è una malattia caratterizzata dalla presenza di cellule neoplastiche (maligne) nel tessuto mammario. La ghiandola mammaria è costituita da 15-20 lobi, che a loro volta si distinguono in unità più piccole dette lobuli. I lobi e i lobuli sono collegati fra loro da piccoli canali detti dotti.
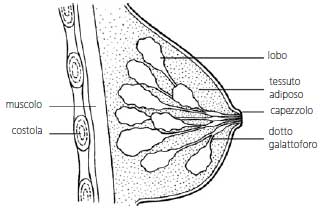
Dal punto di vista istologico, vi sono diversi tipi di carcinoma mammario. Il più frequente è quello duttale che origina dalle cellule che costituiscono i dotti, meno frequente è quello lobulare che origina dai lobi o dai lobuli. Il tipo lobulare tende amanifestarsi con focolai multipli, che possono insorgere contemporaneamente in una sola o in entrambe le mammelle. Vi sono poi numerosi altri tipi istologici di carcinoma mammario, ciascuno con le propria peculiarità. Tutti i tipi possono coinvolgere, oltre alla ghiandola mammaria, anche i linfonodi del cavo ascellare o di altre stazioni, che drenano la linfa della mammella.

Per saperne di più: Che cos'è il tumore della mammella e Tipi di carcinoma della mammella
Dal punto di vista della causa, sono stati individuati numerosi fattori che concorrono a determinare il rischio di sviluppare un tumore della mammella: in generale l’avanzare dell’età, la prolungata esposizione alla stimolazione ormonale come nel caso di una una lunga vita riproduttiva (la prima mestruazione in età precoce e la menopausa in età tardiva), la prolungata assunzione della pillola ormonale anticoncezionale o di terapia ormonale sostitutiva in menopausa, l’obesità, l’assunzione di alcolici o ancora una pregressa esposizione della parete toracica alla radioterapia.
In una percentuale piuttosto bassa (circa il 5-10%) di tumori della mammella la malattia è legata alla trasmissione genetica di una particolare suscettibilità dai genitori ai figli. Tra i geni responsabili di tale trasmissione ereditaria, ne sono stati identificati in particolare due, BRCA 1 e BRCA 2. Questi geni normalmente producono proteine in grado di riparare gli errori del DNA. Tuttavia, quando sono ‘mutati’, tali proteine non sono più in grado di riparare gli errori del DNA, che quindi si accumulano determinando alla fine l’insorgenza di un tumore. Le mutazioni genetiche fanno aumentare il rischio di ammalarsi di tumore della mammella; possono essere ereditate da un genitore oppure possono insorgere spontaneamente. In ogni caso sono trasmissibili ai figli. Sono attualmente disponibili molteplici metodiche di test per individuare i portatori di difetti genetici.
È importante sottolineare che non tutte le persone portatrici di una mutazione genica del BRCA 1 o del BRCA 2 svilupperanno un tumore della mammella, ma tutte sono soggette a un maggior rischio.
È indispensabile recarsi dal medico di famiglia se si notano modificazioni nell’aspetto della mammella o se si palpa la presenza di un ‘nodulo’; sarà lui stesso a inviare dallo specialista per una completa valutazione del caso. Tuttavia, va tenuto conto che non sempre i tumori della mammella sono palpabili e danno segno della loro presenza.
Per saperne di più: Cause e fattori di rischio del cancro della mammella e Sintomi del cancro della mammella
La diagnosi
L’esame fondamentale per la diagnosi della malattia è la mammografia, una radiografia dei tessuti interni della mammella, che permette di evidenziare la presenza di un nodulo, ancora prima che possa essere ‘palpabile’.
La mammografia è anche in grado di rilevare la presenza di microcalcificazioni, vale a dire di minuscoli depositi di calcio che possono essere spia di un tumore o di lesioni precancerose, ossia che presentano un rischio maggiore di evolvere in un tumore.
La mammografia è ugualmente importante per la diagnosi precoce della malattia anche in assenza di sintomi o segni della sua presenza.
Vi sono poi altri esami strumentali che concorrono a realizzare la diagnosi di un tumore della mammella:
- l’ecografia mammaria è un esame che utilizza gli ultrasuoni per esaminare i tessuti della mammella. Nella maggior parte dei casi è raccomandabile come completamento della mammografia nelle donne più giovani e comunque quando il seno è ancora piuttosto denso. È particolarmente utile per lo studio del tessuto linfonodale nei cavi ascellari e nelle altre regioni a cui afferisce la linfa della mammella;
- la risonanza magnetica è un esame che utilizza un mezzo di contrasto per fornire immagini dettagliate e informazioni molto sensibili sulla topografia della malattia.
Nel caso in cui gli esami strumentali identifichino una formazione sospetta nella mammella o nel tessuto linfonodale, si eseguirà un agoaspirato per l’esame citologico o meglio ancora una biopsia per l’esame istologico.
Vi sono varie tecniche per l’esecuzione della biopsia. Tra queste, attualmente ancora poco diffusa è la cosiddetta biopsia liquida o lavaggio dei dotti in cui il liquido introdotto all’interno dei dotti del latte attraverso i forellini del capezzolo viene raccolto ed esaminato al microscopio per valutare le cellule in sospensione, che provengono dal tumore localizzato sulla parete dei dotti.
Le probabilità di guarigione (prognosi) e la scelta del trattamento dipendono dal tipo e dallo stadio del tumore (se è circoscritto alla mammella o se si è diffuso ad altri organi), da alcune caratteristiche delle cellule neoplastiche e dalla eventuale compromissione della mammella controlaterale. Influiscono, inoltre, sulla prognosi e sulla scelta del trattamento l’età, il peso, lo stato menopausale (ossia se la paziente ha ancora o no il ciclo mestruale) e le condizioni generali di salute.
Per saperne di più: Diagnosi precoce per il cancro della mammella e Diagnosi per il cancro della mammella
Gli stadi della malattia
Una volta confermata la presenza del tumore e le sue caratteristiche, è necessario eseguire ulteriori accertamenti per verificare se le cellule tumorali si sono diffuse ad altre parti dell’organismo (stadiazione). La stadiazione è importante per stabilire se il tumore si è diffuso ai linfonodi o ad altri organi, inclusa la mammella sana, e per la scelta del trattamento più indicato. Il cancro della mammella si classifica nei seguenti stadi:
- stadio 0: si distinguono due forme di tumore:
carcinoma duttale in situ (DCIS), una forma di tumore in stadio molto iniziale che origina nei dotti, che può evolvere in forma infiltrante, con conseguente invasione del tessuto circostante;
carcinoma lobulare in situ (LCIS), che non è considerata una vera e propria patologia tumorale, bensì un marcatore, che individua le pazienti a maggior rischio di sviluppare un carcinoma mammario invasivo;
- stadio I: tumore in fase iniziale, che misura meno di 2 cm di diametro e senza coinvolgimento dei linfonodi;
- stadio II: tumore in fase iniziale, che misura meno di 2 cm di diametro con interessamento dei linfonosi dell’ascella; oppure tumore di più di 2 cm di diametro senza interessamento dei linfonodi;
- stadio III: tumore localmente avanzato, di dimensioni variabili, in cui le cellule tumorali hanno già raggiunto i linfonosi ascellari, oppure i tessuti adiacenti alla mammella (cute o parete toracica, incluse coste e muscolo) oppure i linfonodi che si trovano lungo lo sterno;
- stadio IV: tumore diffuso ad altri organi, nella maggior parte dei casi a ossa, polmone, fegato o cervello;
- carcinoma infiammatorio: tumore diffuso alla cute che riveste la mammella che appare rossa, gonfia, caldae con aspetto a ‘a buccia d’arancia’. È una forma rara;
- carcinoma recidivante: tumore che si ripresenta dopo il trattamento. La recidiva può svilupparsi nella stessa mammella in cui si era manifestato il tumore primitivo, nei tessuti molli del torace (la parete toracica) o in altri organi.
Come si cura
Le opzioni terapeutiche attualmente disponibili per il trattamento del tumore al seno sono:
- Chirurgia
- Radioterapia
- Chemioterapia
- Ormonoterapia
- Terapia mirata o ‘target’ o a bersaglio molecolare
Sono attualmente in corso una serie di studi clinici miranti a valutare l’efficacia di nuovi farmaci detti anticorpi monoclonali (in grado di agire sull’angiogenesi, sui recettori di fattori di crescita cellulari, sulle proteine tirosinchinasi, ecc.), come anche del trapianto di midollo osseo e di cellule staminali periferiche.
La chirurgia è il trattamento proposto alla maggior parte delle pazienti per l’asportazione del tumore. Di solito, nella stessa sede il chirurgo asporta anche alcuni linfonodi ascellari per esaminarli al microscopio e verificare se vi siano presenti cellule tumorali. Tenendo conto delle caratteristiche del tumore e delle dimensioni e della forma della mammella, il chirurgo può attuare l’intervento mediante una delle seguenti tecniche:
- nodulectomia: intervento conservativo che consente di risparmiare la mammella che consiste nell’asportazione del solo nodulo tumorale con un margine di tessuto sano circostante. È riservata a tumori di piccole dimensioni, unifocali o tutt’al più con focolai multipli molto vicini fra loro;
- quadrantectomia: intervento conservativo che consiste nell’asportazione del quadrante mammario in cui è localizzato il tumore. È riservata a tumori di piccole dimensioni, unifocali o tutt’al più con focolai multipli molto vicini fra loro;mastectomia sottocutanea (nipple sparing): intervento di asportazione dell’intera mammella preservando l’areola e il capezzolo. È riservata ai tumori relativamente grandi rispetto alla dimensione complessiva della mammella oppure ai tumori multifocali o localizzati a più quadranti, ma distanti dalla cute e dal complesso areola-capezzolo. Consente di ottenere buoni risultati ricostruttivi (immediati o differiti);
- mastectomia skin sparing: intervento di asportazione dell’intera mammella compreso il complesso areola-capezzolo, risparmiando il rivestimento cutaneo. È consigliabile per i tumori localizzati in prossimità del complesso areola-capezzolo. Consente di ottenere buoni risultati ricostruttivi (immediati o differiti);
- mastectomia totale o semplice: intervento di ablazione completa della mammella, incluso il rivestimento cutaneo e il complesso areola-capezzolo. È indicata per tumori di grandi dimensioni localizzati in prossimità della cute e per tumori centrali che coinvolgono l’areola e il capezzolo;
- mastectomia radicale modificata: intervento di ablazione totale della mammella, incluso il rivestimento cutaneo, con linfadenectomia ascellare (v. sotto);
- mastectomia radicale: la tecnica di Patey prevedeva l’ablazione totale della mammella, del rivestimento cutaneo, del muscolo piccolo pettorale e dei linfonodi ascellari, ma è ormai quasi del tutto abbandonata; la tecnica di Halsted consiste nell’ablazione totale della mammella, del rivestimento cutaneo, dei muscoli pettorali e dei linfonodi ascellari. Oggi vi si fa ricorso solamente nei casi in cui il piano muscolare è infiltrato dal tumore e non esistono alternative terapeutiche alla chirurgia o preparatorie.
Il trattamento chirurgico sulla regione ascellare può avvenire mediante:
- biopsia del linfonodo sentinella: consente di identificare il primo linfonodo (per questo detto ‘sentinella’) della catena linfonodale che riceve il flusso linfatico proveniente dall’area in cui è localizzato il tumore ed è quindi la prima probabile sede di diffusione della malattia. Dall’esito della biopsia dipende l’asportazione dei linfonodi ascellari. Prima di procedere all’intervento vero e proprio, il chirurgo asporta questo linfonodo ‘sentinella’ e lo invia in laboratorio per l’esame al microscopio. Se nel linfonodo sentinella non si rileva la presenza di cellule tumorali, è altamente improbabile che gli altri linfonodi della catena siano stati raggiunti da cellule tumorali, per cui non è necessario asportarli; al contrario, se risulta raggiunto dalle cellule tumorali che hanno viaggiato con la linfa, non si può escludere che anche gli altri linfonodi siano stati invasi. In tal caso il chirurgo quindi procede alla linfadenectomia ascellare (v. sotto);
- linfadenectomia ascellare: intervento di asportazione di tutti i linfonodi del cavo ascellare.
Le pazienti sottoposte a mastectomia devono prendere in considerazione la possibilità di ottenere una ricostruzione della mammella, intervento che può essere eseguito congiuntamente all’asportazione chirurgica oppure rimandato a un secondo tempo. Le tecniche di ricostruzione sono diverse e prevedono l’utilizzo di vari tipi di protesi, di tessuti prelevati dalla stessa paziente oppure di entrambi in maniera combinata. La scelta della tecnica ricostruttiva dipende dal tipo di difetto residuo dopo l’intervento radicale, dalle dimensioni della mammella, dalle terapie non chirurgiche previste dal piano terapeutico e anche dal desiderio della paziente.
Per saperne di più: vedi La chirurgia per il cancro della mammella, Le cure dopo la chirurgia e Convivere con le conseguenze dell'intervento al seno
La radioterapia (detta anche terapia radiante) utilizza radiazioni ionizzanti ad alta frequenza per distruggere le cellule neoplastiche. Le radiazioni possono essere erogate da una macchina esterna (radioterapia a fasci esterni) oppure da sostanze radioattive (radioisotopi) impiantati all’interno del tessuto da trattare (radioterapia interna o brachiterapia). La radioterapia è indicata come trattamento complementare alla chirurgia conservativa (nodulectomia/quadrantectomia, v. sopra) allo scopo di sterilizzare i tessuti mammari residui, ma in presenza di determinate condizioni può esserlo anche dopo una mastectomia. Può essere indicata anche nel trattamento delle recidive, soprattutto nelle regioni linfonodali che richiederebbero un intervento chirurgico più impegnativo.
Per saperne di più: vedi La radioterapia per il cancro della mammella e La radioterapia
La chemioterapia è la modalità terapeutica che distrugge le cellule tumorali attraverso la somministrazione di farmaci, che vengono iniettati per via endovenosa oppure possono essere assunti per bocca in forma di compresse. La chemioterapia si definisce trattamento sistemico, perché il farmaco entra nella circolazione sanguigna, si diffonde nell’organismo e in questo modo può raggiungere e distruggere le cellule tumorali ovunque si trovino, ossia nel sito primitivo del tumore o anche a distanza. Può essere utilizzata prima della chirurgia (chemioterapia neoadiuvante) con l’intento di ridurre le dimensioni del tumore e consentire un intervento conservativo oppure dopo la chirurgia (chemioterapia adiuvante) con intento precauzionale quando le caratteristiche del tumore indicano un rischio di diffusione per via ematica, anche se gli esami strumentali non evidenziano metastasi a distanza oppure quando sono presenti metastasi a distanza e si ritiene che possano rispondere ai chemioterapici. La modalità di attuazione della chemioterapia dipende dalle caratteristiche biologiche e dallo stadio del tumore.
Per saperne di più: vedi La chemioterapia per il cancro della mammella e La chemioterapia
L’ormonoterapia è indicata solo se appositi test accertano che sulla superficie delle cellule tumorali sono presenti recettori per gli estrogeni e/o per il progesterone. In queste condizioni gli ormoni sessuali femminili sono in grado di stimolare la crescita del tumore e, viceversa, bloccarne la produzione e inibirne l’attività può agire come terapia antitumorale. L’ormonoterapia può essere assunta da sola oppure dopo il termine della chemioterapia oppure durante la radioterapia. La scelta del farmaco dipende dall’età della paziente, dal suo stato ormonale, dal desiderio di avere figli al termine del trattamento, dalle patologie concomitanti da cui è affetta e dal profilo di effetti collaterali che si vuole evitare. La terapia con tamoxifene ha l’effetto di inibire l’attività degli estrogeni e si attua spesso per le pazienti con carcinoma mammario in stadio iniziale. Studi recenti suggeriscono che le donne giovani possono avere un potenziale beneficio dalla terapia con exemestano, un inibitore dell'aromatasi, al posto del tamoxifene. Dopo la menopausa, si tende a utilizzare l’anastrozolo, il letrozolo e l’exemestano, farmaci appartenenti alla classe degli inibitori dell'aromatasi, un enzima che converte gli androgeni prodotti dalle ghiandole surrenali in estrogeni, allo scopo di ridurre la produzione degli estrogeni. L’ormonoterapia deve essere attuata per almeno 5 anni. Se la paziente non ha desiderio di avere figli, l’equilibrio ormonale è incerto e vi è un alto rischio di sviluppare un carcinoma dell’ovaio, si può valutare anche il ricorso all’asportazione chirurgica delle ovaie per interrompere l’attività ovarica definitivamente.
Le donne che devono affrontare il trattamento ormonale (o chemioterapico) e che desiderano preservare la funzione riproduttiva devono discutere di quest’aspetto con i medici prima dell'inizio dei trattamenti. In primo luogo occorre sapere che la menopausa indotta farmacologicamente può essere reversibile, soprattutto in età molto giovane, ma quand’anche non fosse possibile, si può fare ricorso alla crioconservazione del tessuto ovarico, che viene prelevato mediante una procedura laparoscopica minimamente invasiva prima dell'inizio delle terapie antitumorali, indipendentemente dalla fase del ciclo.
Per saperne di più: vedi l'ormonoterapia per il cancro della mammella
Le terapie mirate o ‘target’ o a bersaglio molecolare sono chiamate intelligenti perché colpiscono selettivamente uno specifico ‘bersaglio’ e bloccano esclusivamente le cellule tumorali che ne sono portatrici, risparmiando in questo modo le cellule sane in cui il bersaglio è assente. Possono essere trattati con queste terapie solo i tumori della mammella che esprimono sulle proprie cellule i recettori HerbB2 a cui normalmente si lega un fattore di crescita che induce la replicazione delle cellule bersaglio. Sono attualmente in corso studi clinici per verificare l’efficacia di molte altre promettenti terapie a bersaglio molecolare.
Per saperne di più: vedi La terapia a bersaglio molecolare per il cancro della mammella e La terapia biologica per il cancro della mammella
Aimac è grata alla Dott.ssa G. Garganese (Ginecologia Oncologica Polo della Salute della Donna e del Bambino - Fondazione Policlinico Universitario A. Gemelli, Università Cattolica del Sacro Cuore - Roma) e C. Di Loreto (Aimac) per la revisione critica del testo.
Ultima revisione: settembre 2016
Titolo originale: Breast Cancer Treatment (PDQ®)



